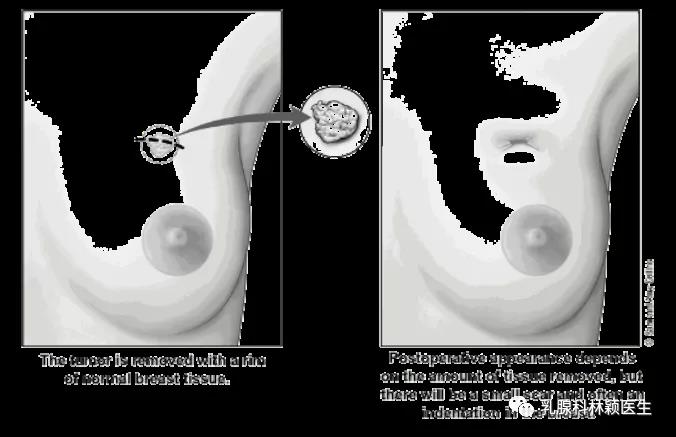
放疗是乳腺癌治疗的重要组成部分,全乳切除术后高危患者、绝大多数保乳术后患者均需要放疗。放疗增加了重建并发症风险,重建也给放疗带来了很大的挑战。
全乳切除后可做自体重建或假体重建。全乳切除乳房重建患者的放疗指征与相同分期、未做重建的患者一样,但在决策时需要额外权衡重建植入物的放疗并发症风险以及重建对放疗技术的挑战。
有放疗指征时,即刻自体乳房重建比即刻基于假体的乳房重建的放疗并发症低,患者报告的结果更优。
今天与各位同道分享由《中国抗癌协会乳腺癌诊治指南与规范(2021版)》中关于乳腺癌全乳切除术后放疗临床指南的推荐。
全乳切除术后放疗可以使腋窝淋巴结阳性患者的5年局部-区域复发率降低到原来的1/4~1/3。
全乳切除术后,如具有下列预后因素之一,则符合高危复发,具有术后放疗指征,该放疗指征与全乳切除的具体手术方式无关:
1)原发肿瘤最大直径≥5cm,或肿瘤侵及乳房皮肤、胸壁。
2)腋窝淋巴结转移≥4枚。
3)淋巴结转移1~3枚的T1-2期,现有证据支持术后放疗可降低局部复发率、任何部位的复发及乳腺癌相关死亡,然而对低危亚组需权衡放疗获益和风险。
*术后放疗可能在存在以下情况的患者中更有意义:年龄≤40岁,ALND数目<10枚时转移比例>20%,激素受体阴性,HER2过表达,组织学分级高,以及LVI阳性等。
*对于合并存在多个低危复发的因素的患者,如老年,肿瘤大小为T1,脉管癌栓阴性,1枚或少量淋巴结转移(如淋巴结微转移或ITC),组织学分级低,激素受体强阳性及有限生存期等,需要在充分告知患者术后放疗的获益、治疗风险及并发症之后可考虑免除局部放疗。
4)T1-2期乳腺单纯切除联合SLNB,如SLN阳性,在不考虑后续腋窝清扫时,推荐术后放疗;如不考虑放疗,则推荐进一步腋窝清扫。
1)具有全乳切除术后放疗指征的患者一般都具有辅助化疗适应证,所以术后放疗应在完成末次化疗后2~4周内开始。
2)个别有辅助化疗禁忌证的患者可以在术后切口愈合、上肢功能恢复后开始放疗。
3)内分泌治疗与放疗的时序配合目前没有明确共识,可以在放疗同期或放疗后开始。
4)HER2阳性患者有靶向药物治疗指征者,如曲妥珠单抗等在放疗前评估心功能正常则靶向药物可以与放疗同期使用
同时对于接受靶向治疗的左侧患者内乳区放疗适应证应严格掌握,尽可能采用三维治疗技术以降低心脏照射体积,评估心脏照射平均剂量尽量低于6Gy。
1)由于胸壁和锁骨上是全乳切除术后最常见的复发部位,约占所有复发部位的80%,所以这两个区域是术后放疗的主要靶区;但病理学分期为T3N0的患者可以考虑单纯胸壁照射,免除区域淋巴结放疗作为个体化处理。
2)内乳放疗适应证仍有争议,术中内乳淋巴结活检的研究显示,内乳淋巴结阳性率根据肿瘤所在象限不同为10%~40%,但全身系统性治疗后内乳淋巴结复发率小于5%,最近的前瞻性多中心术后辅助放疗的研究都将内乳野纳入治疗靶区,结果显示局部和长期生存获益。
因此,对于治疗前影像学诊断内乳淋巴结转移可能性较大或经术中快速冷冻切片病理学检查证实为内乳淋巴结转移的患者,抑或原发肿瘤位于内侧象限同时腋窝淋巴结有转移或其他内乳淋巴结转移概率较高的患者,推荐内乳野照射。
原则上对于HER2过表达的患者为避免抗HER2治疗和内乳照射心脏毒性的叠加,推荐采用三维治疗技术,尽可能降低心脏受照平均剂量。
1. 照射剂量
全乳切除术后放疗靶区的常规放疗剂量为50.0Gy/25次(2.0 Gy/次),对于影像学(包括功能性影像)上高度怀疑有残留或复发病灶的区域可局部加量至60.0~66.0 Gy。
乳腺癌大分割放疗临床研究数据显示,大分割放疗在局部控制、生存及不良反应各方面都与常规放疗相似,因此,对于全乳切除术后的分次放疗剂量在常规剂量的2.0 Gy/次以外,可推荐采用中等程度的分次大分割剂量,即分次剂量为2.5 Gy~3.0 Gy,但最终的放疗总剂量应等效于常规放疗2.0 Gy/次时的总剂量,即50.0 Gy。
2. 三维适形照射技术
与常规二维治疗相比,基于CT定位的三维治疗计划可以显著地提高靶区剂量均匀性和减少正常组织不必要的照射,提高射野衔接处剂量的合理性,因此在医疗软件和硬件许可的情况下,首先推荐采用三维治疗计划和照射技术。
可采用的计划类型包括三维适形放疗(3D-CRT)和适形调强放射治疗(IMRT)。调强技术设计包括正向调强、逆向调强及容积弧形调强技术,有条件的单位在计划和治疗时可加入呼吸控制技术-主动呼吸门控或被动呼吸控制,以进一步提高靶区治疗的精确性和降低正常组织的照射剂量。
胸壁和区域淋巴结靶区勾画可以参照美国肿瘤放射治疗协作组(RTOG)和(或)欧洲放射肿瘤学会(ESTRO)勾画指南。
-
正常组织的勾画包括脊髓、双侧肺部、心脏及肱骨头等,后续需要在治疗计划中评估正常组织的照射剂量。
-
如果采用逆向优化计划或容积弧形调强计划(Arc计划),需注意控制照射野的角度,尽量避免对侧乳腺和其他正常组织不必要的照射。
-
如选择常规定位(二维定位),也建议定位后在定位CT上扫描并在三维治疗计划系统上进行剂量参考点的优化、楔形滤片角度的选择和正常组织体积剂量的评估等,以更好地达到靶区剂量的完整覆盖和放射损伤的降低。
3. 常规照射技术
1)锁骨上/下野:上界为环甲膜水平,下界位于锁骨头下1cm与胸壁野上界相接,内界为胸骨切迹中点沿胸锁乳突肌内缘向上,外界与肱骨头相接,照射野需包括完整的锁骨。
-
可采用X线和电子线混合照射以减少肺尖的照射剂量。
-
治疗时头部偏向健侧以减少喉照射,机架角向健侧偏斜10°~15°以保护气管、食管和脊髓。射野内上边界必要时沿胸锁乳突肌走向设铅挡保护喉和脊髓。
2)胸壁切线野:上界与锁骨上野衔接,如单纯胸壁照射上界可达锁骨头下缘,下界为对侧乳腺皮肤皱折下1 cm。内界一般过体中线,外界为腋中线或腋后线,参照对侧腺体附着位置。
-
与保乳术后的全乳照射相同,各边界也需要参考原发肿瘤的部位进行调整,保证原肿瘤部位处于剂量充分的区域,同时需要包括手术瘢痕。
-
胸壁照射如果采用电子线照射,各设野边界可参照高能X线切线野边界。无论采用X线或电子线照射,都需要给予胸壁组织等效填充物以提高皮肤剂量至足量。
3)腋窝照射,非常规根治术后放疗野,如腋下清扫不彻底或存在腋下肿瘤累及/包膜外侵犯等腋下高危复发因素时考虑采用,需注意手术和放疗后腋下臂丛神经损伤及上肢淋巴水肿等长期并发症的可能:
4)内乳野:常规定位的内乳野需包括第一至第三肋间,上界与锁骨上野衔接,内界过体中线0.5~1.0 cm,宽度一般为5.0 cm,原则上2/3及以上剂量需采用电子线以减少心脏的照射剂量。